Dermatomyosite (Pour les professionnels)
La dermatomyosite est un type de maladie inflammatoire de la peau qui se caractérise par une inflammation des muscles (myosite) et des lésions cutanées caractéristiques.
Epidémiologie
- La dermatomyosite est une affection qui touche à la fois les adultes et les enfants.
- Chez les adultes, la dermatomyosite se produit généralement entre 40 et 60 ans: alors que chez les enfants, la maladie se produit le plus souvent entre 5 et 15 ans. La maladie touche les femmes plus que les hommes.
Cause (Etiologie)
- La dermatomyosite est considérée comme une maladie autoimmune: cette dernière se définit comme une attaque de constituents normaux du corps par le système immunitaire. Le système immunitaire commence par produire des anticorps autoimmuns qui attaquent les tissus du « soi » (autologues). Ceci résulte en la prolifération de cellules inflammatoires qui entourent les vaisseaux sanguins et par la suite à la dégénerescence de fibres musculaires.
Présentation clinique
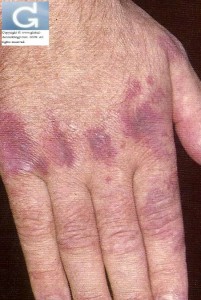
- La caractéristique la plus importante de cette affection est qu’elle se manifeste sur la peau par une éruption violacée (lila) ou rouge foncée intense.
- Cette éruption se localise le plus souvent sur le visage et les paupières (érythème héliotrope) et dans les régions autour des ongles, les saillies de la main (« poing »), les coudes, les genoux, le torse et le dos (papules de Gottron).
- L’éruption peut être maculeuse (sous forme de taches) avec une décoloration bleu-violet et cette dernière constitue souvent le premier signe de la dermatomyosite.
- Accompagnant ces changements cutanés, on peut retrouver une faiblesse musculaire (myasthenie (qui touche les muscles les plus proches du tronc (musculature appendiculaire proximale), comme les hanches, cuisses, épaules, bras et cou. La faiblesse est symétrique, affectant les parties droite et gauche du corps, et cette faiblesse s’aggrave progressivement.
- Les patients ayant cette maladie ont souvent d’autres manifestations comme des difficultés à avaler (déglutition, dysphagie), des douleurs musculaires, de la fatigue, de la fièvre et une perte de poids. Ils peuvent aussi avoir des dépôts de calcium (indurations cliniquement) sous la peau, ainsi des ulcères et des perforations intestinales. Les dépôts de calcium sont des manifestations cliniques fréquentes chez les enfants.
Alors pourquoi doit t-on traiter la dermatomyosite ?
- Les complications peuvent engager le pronostic vital:
- faiblesse musculaire (myasthénie).
- difficulté à avaler (deglutir, dysphagie). L’atteinte des muscles de l’oesophage peut ensuite provoquer une perte de poids de la malnutrition (carence alimentaire).
- infections pulmonaires (pneumonie d’aspiration) en raison de l’inhalation d’aliments ou de liquides, ce qui inclut la salive.
- si les muscles de la paroi thoracique sont affectés par la maladie, des troubles respiratoires peuvent être ressentis (dyspnée).
- système gastrointestinal: des ulcères peuvent se former et des saignements peuvent se produire.
- phénomène de Raynaud: les doigts, orteils, joues, nez et oreilles deviennent pâles lorsqu’ils sont exposés au froid. D’autres maladies, comme le lupus, l’arthrite rhumatoïde, la sclérodermie et le syndrome de Sjogren peuvent coexister avec la dermatomyosite et produire ce phénomène (Mixed Connective Tissue disease (MCTD), ou Connectivite Mixte).
- La dermatomyosite peut aussi provoquer une inflammation du coeur (cardite). Chez un petit nombre de personnes atteintes de dermatomyosite, des insuffisances cardiaques (congestives) et des arrythmies peuvent se produire.
- Des maladies pulmonaires interstitielles peuvent se produire lors de la dermatomyosite. Il s’agit d’un spectre de maladies pulmonaires pouvant mener à la fibrose pulmonaire, ce qui rend les poumons inélastiques et indurés. Les symptômes comprennent toux sèche, et difficulté à respirer (dyspnée).
- Complications à long terme: la dermatomyosite chez les adultes est correlée à une augmentation du risque de développer des cancers, en particulier le cancer du col, du poumons, du pancréas, du sein, de l’ovaire et du tube digestif. Par exemple, les chances de développer un cancer si on a une dermatomyostite sont de 35% à l’age de 35 ans. En revanche, les risques de développer un cancer (néoplasie) sont bas chez les enfants.
Alors que doit t-on faire ?
- En consultant le médecin, celui pourrait:
- Faire des prises de sang afin de confirmer l’affaiblissement musculaire et doser des marqueurs de certains cancers. Une prise de sang permettra a votre médecin de savoir si vous avez des taux éleves d’enzymes musculaires, comme la créatine kinase (CK) et l’aldolase. Des taux augmentés de CK et d’aldolase peuvent signifier un endommagement musculaire. Une prise de sang peut aussi permettre de détecter des autoanticorps spécifiques associés avec différents symptômes de la dermatomyosite, ce qui peut aider à determiner le meilleur médicament à prendre lors du traitement.
- programmer une imagerie par résonance magnétique (IRM). Il s’agit d’un examen radiologique où des sections du muscle sont générées à la suite de rayons électromagnétiques appliqués sur le corps.
- programmer une électromyographie. Un médecin spécialisé insère une aiguille fine munie d’une électrode a travers la peau vers le muscle destiné à être testé. L’activité musculaire électrique est mesurée alors que vous contractez ou relâchez le muscle. Des changements dans l’activité musculaire peuvent confirmer une maladie du muscle. Le médecin peut déterminer la distribution de la maladie en testant différents muscles.
- programmer une biopsie musculaire. Une petite partie du muscle est enlevée chirurgicalement pour être analysée au laboratoire. Dans la dermatomyosite, des cellules inflammatoires entourent et endommagent des vaisseaux capillaires dans le tissu musculaire. Une biopsie du muscle peut réveler une inflammation du muscle ou d’autres problèmes comme un endommagement et/ou une infection. Le prélèvement peut aussi montrer la présence de protéines anormales ou des déficits enzymatiques.
- programmer une biopsie de la peau. Un petit morceau de peau est envoyé au laboratoire et permet de confirmer le diagnostic de dermatomyosite et d’exclure d’autres maladies, comme par exemple le lupus erythémateux. Si la biopsie confirme le diagnostic, une biopsie musculaire peut ne plus être nécessaire.
Traitement
- On ne peut pas guérir de la dermatomyosite, mais un traitement peut améliorer l’apparence de votre peau ainsi que la force et le fonctionnement musculaires. Plus le traitement est entrepris tôt, plus il est plus efficace, et donc moins il y a de complications.
- Les corticostéroïdes peuvent être prescrits afin d’inhiber le système immunitaire, ce qui limite la production d’anticorps et l’inflammation musculaire (ce qui améliore donc sa force et son fonctionnement.
- Si les stéroïdes ne sont pas suffisants, des médicaments comme l’azathioprine, le methotréxate ou les immunoglobulines intraveineuses (IVIG) peuvent être prescrits. Les IVIG sont le produit d’une purification de la composante plasmatique du sang qui contiennent des anticorps sains provenant de centaines de donneurs sains. Ces anticorps sains bloquent les anticorps nocifs, qui dans la dermatomyosite, attaquent les muscles et la peau.
- Des médicaments sans ordonnance comme l’aspirine, l’ibuprofène et l’acétaminophène peuvent traiter la douleur. Si ceux-ci ne sont pas suffisants des opiacés comme la codéine peuvent être prescrits.
- Le physiothérapeute peut s’avérer être indispensable pour enseigner les exercices à faire afin de maintenir et améliorer la force et la flexibilité musculaires. Si vos muscles pour avaler sont affaiblis, une phonothérapie (speech therapy) peut vous apprendre à compenser ces changements.
- Dans des stades plus avancés de la dermatomyosite, la mastication et la déglutition peuvent devenir plus difficiles. Un nutritioniste peut enseigner comment préparer des repas faciles à manger.
Category : dermatomyosite - Modifie le 03.1.2013Category : dermatomyositis - Modifie le 03.1.2013